Dr. Seth Berkley, tomado de Política Exterior, mayo-junio/ 2020 (*)
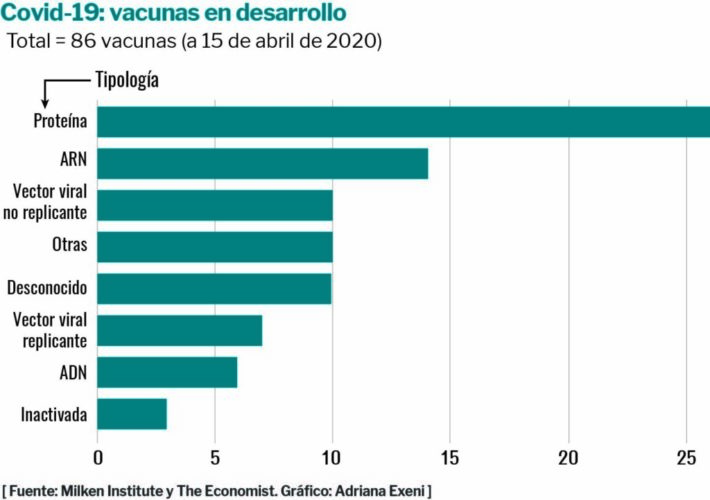
En la actualidad están desarrollándose más de 100 vacunas para el Covid-19. No nos equivocaremos al afirmar que jamás una vacuna había sido tan necesitada y buscada. En efecto, ya es un hecho reconocido que la única forma de minimizar las muertes, terminar con la pandemia y volver a una normalidad –aunque sea aparente– es a través de la vacunación.
Esta pandemia ha dejado claro que las vacunas no solo previenen enfermedades infecciosas y salvan vidas, sino que son esenciales para ayudar a salvaguardar la seguridad, la cohesión social y la estabilidad económica del mundo. Con la atención global fijada ahora en la carrera por desarrollar las vacunas para el Covid-19 (casi con total seguridad necesitaremos más de una), este compás de espera, que será de entre 12 y 18 meses, nos hace plantearnos una pregunta: ¿podrían las vacunas desempeñar un papel más inmediato durante una pandemia?
Otro hecho reconocido es que la vacunación es una de las intervenciones de salud pública más eficaces y rentables. Gracias a las vacunas se ha erradicado la viruela, estamos cerca de acabar con la poliomielitis y, a lo largo de los últimos decenios, se ha reducido la incidencia de enfermedades infecciosas que, como el sarampión, mataban antaño a millones de personas anualmente, lo cual ha contribuido a rebajar a la mitad la mortalidad infantil.
Sin embargo, cuando surgen nuevas amenazas o hay algún cambio en la forma de propagación de enfermedades infecciosas que tienen tratamiento pero se han descuidado, la humanidad puede verse sorprendida por repentinas epidemias de enfermedades para las que no existe vacuna. Así ocurrió con el SARS, el MERS, la gripe porcina, el ébola y el zika. En todos estos casos, se pusieron en marcha sendas carreras para desarrollar una vacuna, pero en ninguno estuvo disponible a tiempo para acelerar el final de la crisis de turno. Esto no quiere decir que esas vacunas no sean ya necesarias, desde luego. Es cierto que la vacuna del ébola no ha servido para poner fin a la epidemia en África occidental en 2014, en la que se contagiaron más de 28.000 personas y murieron más de 11.000, pero ha desempeñado desde entonces un papel esencial para evitar que se descontrolaran las epidemias producidas posteriormente en República Democrática del Congo.
Así pues, habida cuenta de que ya conocíamos algunas de estas enfermedades antes de algunos de brotes recientes –el ébola se identificó en 1976 y el zika mucho antes, en 1947–, ¿por qué no existían vacunas? Hay multitud de razones que lo explican, pero el motivo fundamental es que siempre hemos esperado a que las enfermedades infecciosas se conviertan en una amenaza sanitaria tangible para todo el mundo.
Del ébola a los nuevos patógenos
Antes de la epidemia declarada en África occidental, el ébola era una enfermedad que mataba a un par de cientos de personas cada pocos años, sobre todo en comunidades rurales extremadamente pobres del continente africano. Se trata de una enfermedad tan agresiva que en los entornos rurales moría “de éxito” –los contagiados fallecían o quedaban postrados, reduciéndose así la propagación–, lo que llevó a minusvalorar su potencial epidémico. Dado el enorme tiempo y coste necesario para desarrollar una vacuna –incluidos los 460 millones de euros necesarios para poner en marcha una fábrica que las produzca–, se llegó a la conclusión de que no había mercado suficiente, porque los grupos de riesgo eran poco numerosos y, en cualquier caso, no podían pagarse las vacunas.
Terminó ocurriendo lo inevitable, y el ébola se abrió camino hacia zonas más densamente pobladas, donde se propagó con rapidez. Entonces cambió de forma drástica la percepción del riesgo que planteaba la enfermedad. Sin embargo, aun teniendo en cuenta el enorme número de muertes y las pérdidas de PIB causadas por la epidemia, calculadas en casi 2.600 millones de euros, seguía sin haber, al parecer, un mercado claro para la posible vacuna.
Que hoy contemos con una vacuna fue posible solo porque Gavi, The Vaccine Alliance, proporcionó un incentivo de 300 millones de dólares a los fabricantes para que siguieran adelante con los largos y onerosos procesos necesarios para sacar una vacuna al mercado. Por esta razón, estamos acumulando actualmente una reserva de 500.000 dosis de la vacuna autorizada contra el ébola con las que hacer frente a futuros brotes, lo cual no sería posible sin el apoyo de generosos donantes como, entre otros, el gobierno español y La Caixa. Cuando me reuní con el presidente del gobierno español, Pedro Sánchez, a principios de este año, me reconfortó su reiterado apoyo e interés.
De la experiencia con el ébola se extrajeron varias lecciones. La Organización Mundial de la Salud (OMS) elaboró una lista de 11 enfermedades infecciosas con potencial epidémico para las cuales no existían vacuna ni tratamiento, y se creó la Coalición para la Preparación e Innovación ante Epidemias (CEPI), cuyo objetivo es agilizar el desarrollo de vacunas para estas enfermedades. La CEPI apoya hoy el desarrollo de ocho vacunas para el Covid-19, aportando una pequeña parte de la financiación a través del Servicio Financiero Internacional para la Inmunización, afiliado a Gavi.
Las iniciativas mencionadas antes arrojan luz sobre algunos puntos ciegos relativos a enfermedades conocidas, pero ¿qué ocurre con las enfermedades desconocidas, o con las nuevas cepas de las conocidas? En muchos sentidos, plantean una amenaza mucho mayor, pues en términos evolutivos tanto unas como otras son inevitables. Los virus mutan continuamente y la actividad humana nos pone cada vez más en contacto con ellos.
Desde 1940 se han identificado más de 335 nuevas enfermedades infecciosas, en torno al 60% de las cuales tienen su origen en la interacción de los seres humanos con animales. Los virus como el SARS-CoV-2, que causa el Covid-19, viven en algunos animales salvajes como los murciélagos, por ejemplo. Estos son capaces de hospedar virus zoonóticos porque su fisiología y sistema inmunológico crean entornos ideales para que el virus prospere, sin que la respuesta inmunológica dañe al huésped.
Las actividades humanas, como la venta de animales salvajes vivos o su carne, la agricultura intensiva y la deforestación aumentan el riesgo de exposición del ser humano a esos virus por el contacto no solo con murciélagos, sino con otros animales salvajes como razas de perro o simios exóticos, o con otros vectores como los mosquitos, que pueden llevar sobre la faz de la Tierra años sin haber infectado a un solo ser humano. De manera similar, sabemos que los virus como el de la gripe –que mata entre 290.000 y 650.000 personas en todo el mundo anualmente– mutan, con el riesgo de que surjan nuevas cepas más letales.
Todo lo anterior aumenta el peligro de que se produzcan brotes de enfermedades nuevas o ya conocidas. Expertos en enfermedades infecciosas de todo el mundo llevan años advirtiendo de que el advenimiento de una pandemia como la del Covid-19 era solo cuestión de tiempo. Y, como se ha comprobado, no es solo la aparición de virus lo que debe preocuparnos, sino su capacidad de propagación.
El crecimiento demográfico, la urbanización, el cambio climático y las migraciones hacen que la propagación de patógenos sea más fácil y veloz que nunca. En 1950, dos tercios de la población mundial vivía en entornos rurales y el tercio restante, en zonas urbanas. Cada vez más personas migran a las ciudades en busca de prosperidad o se ven obligadas a dejar el medio rural huyendo de la pobreza, los conflictos o el cambio climático, de modo que para 2050 la proporción se habrá invertido, y más de dos tercios de los seres humanos vivirán en ciudades.
Asimismo, el cambio climático está alterando la gama de vectores portadores de enfermedades, como los mosquitos, lo que está modificando la geografía de algunas enfermedades y su propagación. Los viajes entre países también facilitan y aceleran la propagación de enfermedades por todo el mundo. Desde la epidemia del SARS, en 2003, el número de pasajeros que vuelan internacionalmente se ha duplicado. Los seres humanos viven más apiñados que nunca, y más de 1.000 millones de personas cruzan fronteras internacionales cada año. Así pues, la transmisión de enfermedades no solo es más probable, sino mucho más difícil de contener.
Un sistema de alerta sanitaria
En ausencia de una vacuna, nuestra mejor táctica es detectar los brotes lo antes posible, lo cual requiere un mejor sistema de vigilancia de las enfermedades. Existen redes de vigilancia de enfermedades infecciosas en funcionamiento por todo el mundo, pero estas pueden ser muy porosas y su eficacia es variable. Una manera eficaz de ampliar estas redes es mejorar el acceso a la atención primaria, sobre todo en los países de ingresos más bajos, donde a menudo este tipo de enfermedades infecciosas pasan sin ser detectadas. La atención primaria es muchas veces el primer punto de contacto del potencial paciente contagiado con los servicios de salud, por lo que constituye la primera línea de vigilancia para detectar brotes a tiempo. Sin embargo, en muchas partes del mundo la atención primaria continúa siendo muy limitada o directamente no existe. Gavi intenta contribuir a un cambio en este sentido fomentando programas nacionales de inmunización infantil.
Dado que el 90 % de los niños del mundo se someten a programas con al menos una vacuna, puede decirse que no hay intervención de salud pública con mayor alcance que la vacunación. Ampliar este alcance no solo protege a más niños de enfermedades infecciosas, sino que mejora el sistema de vigilancia, ya que los programas de inmunización son una vía de acceso a la atención primaria. Cuando un niño logra acceder a un programa de vacunación, ellos, sus padres y su comunidad entran en contacto con los servicios de salud y sus componentes más vitales: cadenas de suministro, sanitarios formados, sistemas de gestión de información y, lo que es más importante, una red de vigilancia de enfermedades. Sin duda, la expansión de los programas de inmunización ayudará a poner los cimientos de un sistema de alerta sanitaria que mejore nuestra capacidad para detectar brotes con antelación suficiente.
En el contexto de una pandemia, estos programas de inmunización también son importantes, pues constituirán en el futuro la columna vertebral de una red mundial de distribución de vacunas, cuando estén disponibles. Dicha red nos permitirá vacunar a todo el mundo lo más rápido posible, aun en países con menos recursos y sistemas de salud más precarios.
Sin embargo, ¿qué ocurre con las vacunas para enfermedades desconocidas o nuevas cepas? ¿Cómo obtenerlas más rápido? El retraso al que nos enfrentamos durante la actual pandemia de Covid-19 no se debe a que lleve mucho tiempo crear una vacuna; de hecho, la primera estaba lista a los pocos días de que se publicara la secuencia genómica del SARS-CoV-2. Lo que toma tiempo son los ensayos clínicos necesarios para asegurar que la vacuna es eficaz y segura, que normalmente pueden extenderse entre cinco y 10 años. Primero es necesario probar la vacuna en pequeños grupos de personas y, a continuación, en cohortes de miles de personas, entre las cuales deberá haber pacientes de riesgo, de distintas edades y con dolencias previas. Seguir este procedimiento es esencial para garantizar que la vacuna es segura y comprender plenamente el grado de protección que ofrece, si lo hay. Los ensayos clínicos no pueden y no deben ser pasados por alto. En la crisis actual tal vez fuera posible llevar a cabo estos ensayos de manera adaptable y simultánea, en lugar de uno tras otro, lo cual agilizaría el proceso.
Por otro lado, existe un posible resquicio de esperanza para esta pandemia, pues las investigaciones en curso podrían dar como resultado nuevas tecnologías vacunales que nos ayuden a estar mejor preparados en el próximo brote. Ciertamente, es imposible desarrollar una vacuna para una enfermedad que aún no conozcamos, pero algunas de las tecnologías que están investigándose en el desarrollo de la vacuna para el Covid-19 nos permitirían prepararnos de otras maneras.
Por ejemplo, varios grupos que están trabajando en el desarrollo de vacunas para el Covid-19 estudian plataformas en las cuales se utilizan sistemas moleculares capaces de transportar antígenos dependiendo del tipo de enfermedad. Una de las ventajas de las plataformas de vacunas es que permiten llevar a cabo la mayoría de los ensayos de bioseguridad, así como analizar y optimizar la producción de la vacuna en la propia plataforma (con anterioridad al brote), añadiéndose el antígeno necesario a posteriori, una vez identificado el tipo de enfermedad. Del mismo modo, las vacunas de ARNm y de ADN acortan radicalmente el tiempo habitual necesario para desarrollar la carga inmunogénica, como hemos visto con la primera vacuna para el Covid-19 mencionada. Si bien se tendrían que realizar más pruebas, se acortaría mucho el tiempo que lleva el desarrollo de una vacuna durante una emergencia.
Las vacunas pueden desempeñar un papel fundamental para evitar que los brotes se conviertan en pandemias, y en muchos aspectos ya lo hacen. Sin embargo, en la crisis actual tendremos que resignarnos y esperar, haciendo todo lo posible mientras tanto para proteger a los grupos más vulnerables, hasta que se demuestre que las vacunas para el Covid-19 son eficaces. A continuación será necesario producir una cantidad ingente de dosis y garantizar que todo el mundo tiene igual acceso a ellas. No estaremos seguros a menos que todos y cada uno de los seres humanos estén vacunados. De lo contrario, el virus volverá una y otra vez.
Si queremos evitar que se repita esta pandemia –y es una certeza evolutiva que seguirán apareciendo nuevas enfermedades infecciosas– y que las vacunas desempeñen un papel más inmediato en brotes futuros, hemos de reconocer con antelación suficiente la el papel fundamental que desempeñan las vacunas. No solo en términos de protección de las personas durante una pandemia, sino en su detección temprana para impedir que se descontrolen.
(*) Dr. Seth Berkley es médico epidemiólogo, CEO de GAVI Alliance y defensor global del poder de las vacunas. Política Exterior es la publicación cabecera del grupo editorial Estudios de Política Exterior SA fundado en Madrid en 1987. Se publica cada dos meses con versiones impresa y digital.